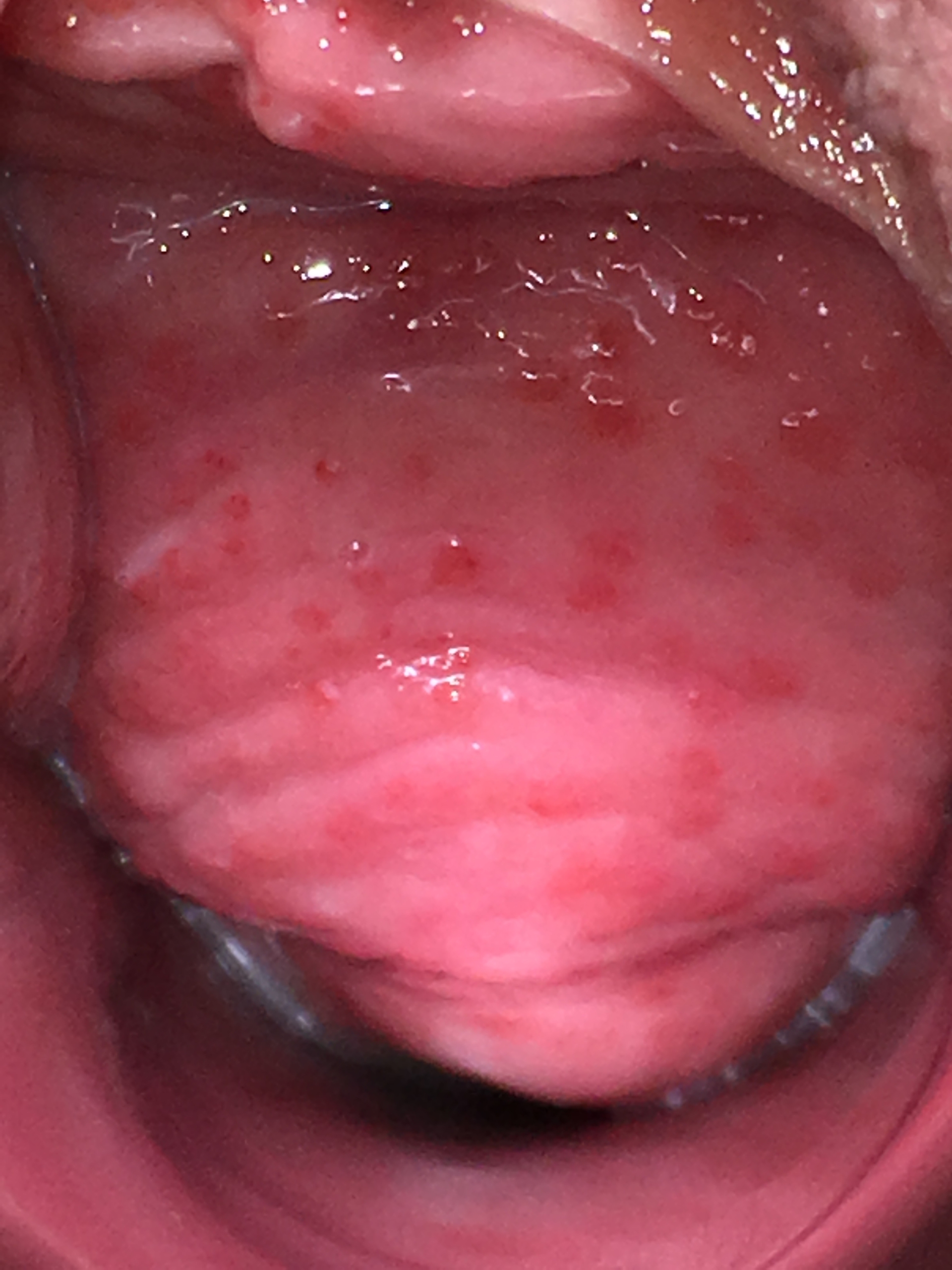
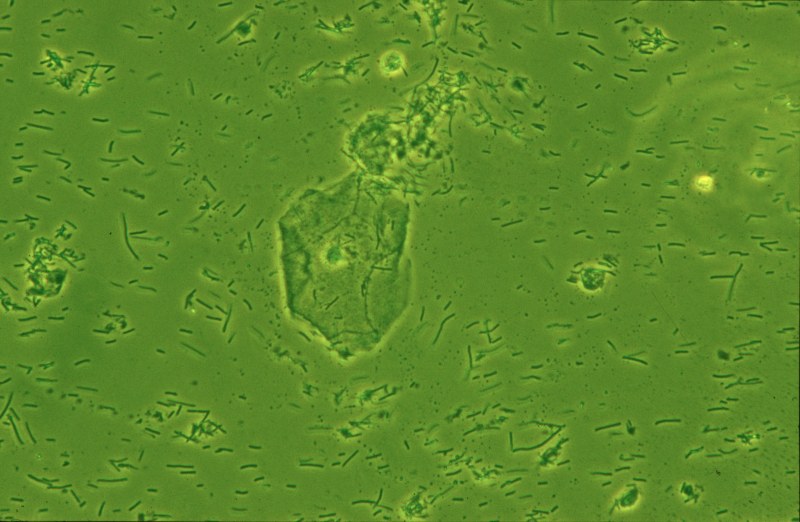
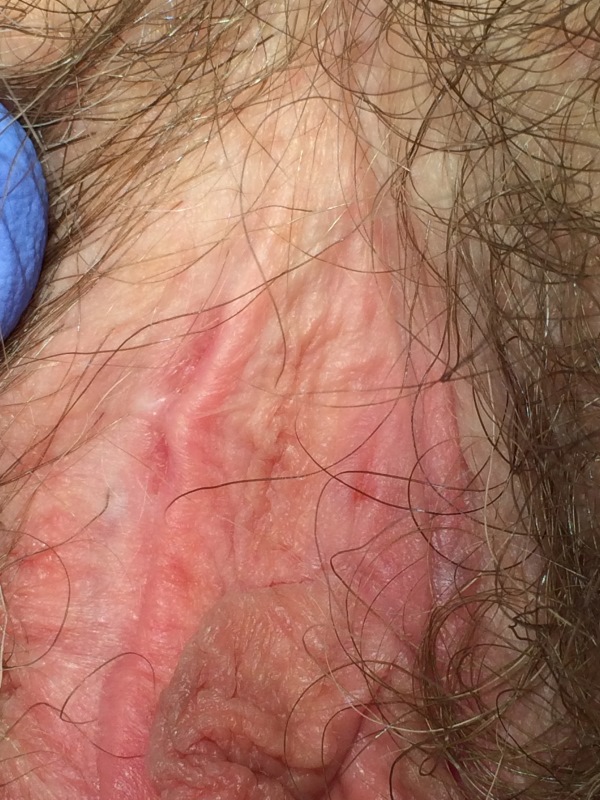
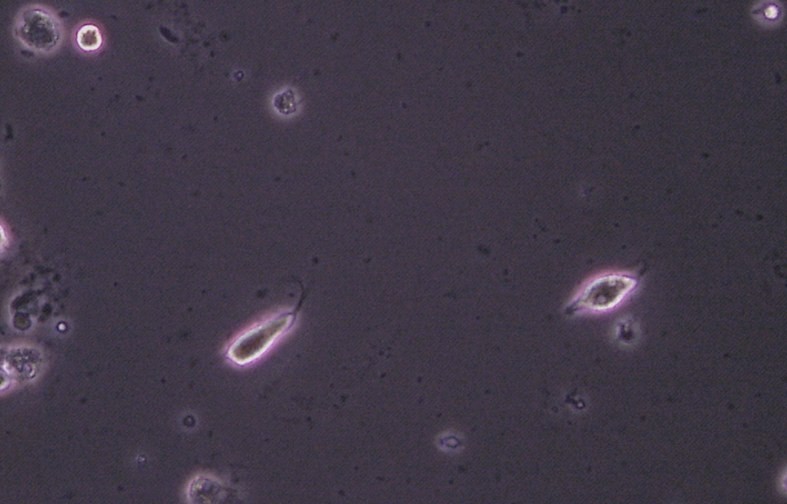
Symptome der DIV sind gelbgrüner, oft starker, dünner und eine mehr oder weniger starke, fleckige oder flächenhafte Inflammation der gesamten Scheide und der Portiooberfläche, die bei starker Ausprägung zu Ablösung von Epithel und Kontaktblutungen führen kann. Der pH – Wert kann auf 5 – 7 erhöht sein. Die Diagnose kann nicht kulturell gestellt werden (man findet oft Streptococcus agalactiae oder anginosus sowie diverse aerobe Bakterien), sondern entscheidend ist das Nativpräparat, bei dem nur wenige oder keine Laktobazillen zu sehen sind, keine clue cells wie bei BV, eine meist spärliche kokkoid aussehende „Flora“, Parabasalzellen trotz prämenopausalen Alters und toxische (aktivierte) Leukozyten als Ausdruck der Inflammation. Das Risiko für eine Frühgeburt ist signifikant erhöht. Eine auf Infektion gerichtete Therapie versagt.
Donders et al. (2002) definierten mit „Aerobic Vaginitis“ (AV) im Kontrast zur bakteriellen Vaginose eine Inflammation der Vagina mit kulturell hauptsächlich aeroben Bakterien (PCR-gestützte Mikrobiomuntersuchungen waren damals nicht durchgeführt worden). Donders diskutierte DIV als „tip of the iceberg“ von schweren Formen von AV. Er charakterisierte anhand eines Scores aus Klinik und Nativpräparat verschiedene Schweregrade der AV.
in der Zeit zwischen 2013 und 2021 wurden in der eigenen Sprechstunde 60 Patientinnen mit AV oder DIV gesehen. Bei einer Biopsie aus der Vaginalwand wird meist nur eine geringe unspezifische Entzündung beschrieben. Differentialdiagnostisch sollten auch eine Trichomoniasis, eine seltene Plasmazellvulvitis und -vaginitis oder ein Lichen planus erosivus der Scheide und des Vestibulums ausgeschlossen werden.
Schon immer bestand wegen der Inflammation der Verdacht auf eine immunologische Erkrankung. Im eigenen Zentrum war in ca. 60% der Fälle mindestens eine gleichzeitig bestehende Autoimmunerkrankung von der Patientin mitgeteilt worden (atopische Dermatitis, rheumoide Arthritis, follikuläres Lymphom, M. Hodgkin, Alopecia areata, anti-NMDA-Rezeptor-Encephalitis, Hashimoto-Thyreoiditis, M. Basedow, Psoriasis, M. Behcet, Autoimmun – Retinitis, – Hepatitis, – Gastritis, – Colitis, M. Crohn, Colitis ulcerosa, Neuromyelitis optica, Urticaria, Lichen sclerosus).. Oft erhalten diese Frauen Rituximab, das zu einer B – Zell – Suppression führt. Kürzlich (2021) wurde das in einer retrospektiven Analyse ebenfalls als mögliche Ursache einer DIV beschrieben.
Die Therapie ist deshalb nicht antibiotisch, sondern antiinflammatorisch! Dazu hatte man vor Jahrzehnten vaginal Hydrocortison (das schwächste unter den Corticoiden) oder später auch die Zytokin – hemmend wirkende Clindamycin – Vaginalcreme vorgeschlagen. Orla Reichman und Jack Sobel (58) hatte damit vergleichbare Ergebnisse erzielt, allerdings nach Absetzen der mehrwöchigen Therapie von sehr hohen Rückfallquoten berichtet.
Alle unsere Patientinnen erhielten off – label Clobetasol 0.05% Vaginalcreme1 2 – 3 g 3x/Woche für 4 – 6 Wochen, einige leichtere Fälle auch Clindamycin 2% Creme einmal täglich für 2 Wochen.
1 (Rp. Hydrophile Clobetasolpropionat 0,05% Vaginalcreme NRF 11.76 50 g)
Alle reagierten mehr oder weniger gut darauf, hatten aber nach Beendigung der Behandlung einen Rückfall. Das berichten auch Sobel und Donders so. Die Kontrolle erfolgt ausschließlich durch klinisches Bild, pH – Wert und Nativpräparat, bei dem die Anzahl von toxischen Leukozyten und Parabasalzellen entscheidende Indikatoren sind.