Vulvabefunde – Beispiele aus der Praxis: Teil 19 – Prof. Dr. Werner Mendling, Dr. Siham Saleh
Vestibulektomie bei Vestibulodynie
Als Vulvodynie bezeichnet man seit mindestens 3 Monaten therapieresistente Schmerzen an der Vulva der Frau und der Perianalregion (oft auch an der Urethra), ohne dass andere Erkrankungen diese erklären können, zum Beispiel Infektio- nen, Dermatosen, neurologische oder (prä-)maligne Erkran- kungen. Eine lokalisierte Unterform der Vulvodynie ist zum Beispiel die häufige Vestibulodynie oder auch eine Klitori- dynie. Demnach handelt es sich um eine somatoforme Schmerzstörung als Folge eines komplexen Zusammenspiels von peripheren und zentralen Schmerz-Mechanismen mit erhöhter Muskelspannung im Beckenbereich (auch in der ge- samten Muskulatur) sowie affektiven und interpersonellen Faktoren (1).
Vulvodynie ist keine Seltenheit, sondern kommt im Leben einer Frau mit mindestens 10 % Häufigkeit vor! Häufigster Hintergrund ist psychosozialer Stress, oft schon seit der Kleinkindzeit.
Die Therapie von Vulvodynie und Vestibulodynie erfordert Empathie und Geduld. Man sollte sich für ein multimodales Vorgehen entscheiden und es sollten Physiotherapie (ver- mutlich wichtigste Maßnahme!), gegebenenfalls auch Osteo- pathie, Psychotherapie, Schmerztherapie und Hausärztin/ Hausarzt mit einbezogen werden (1, 6). Die Symptome der Vestibulodynie können verschwinden, ohne dass eine Therapie angewandt wurde: In einer Studie waren die Symptome bei 21 % von 230 Frauen nach 5 Jahren nur selten oder nicht mehr nachweisbar.
Lokale Therapien mit zum Beispiel Antibiotika oder Antimykotika aufgrund von meist falschen Diagnosen sollten sofort eingestellt werden, da sie die Beschwerden verschlimmern oder verlängern. Es gibt keine evidenzbasierten medikamen- tösen Empfehlungen für die Vestibulodynie, da eindeutige Studienergebnisse zu bestimmten Medikamenten fehlen. Zu den Prinzipien der Therapie gehören: multimodales Vorge- hen, Absenken des erhöhten Muskeltonus der Beckenboden- muskulatur, Reduzierung der Mastzellfunktion und Mini- mierung der Schmerzintensität.
Die Indikation zur Vestibulektomie sollte nie primär, son- dern nur als letzter Versuch erfolgen und nur von erfahrenen
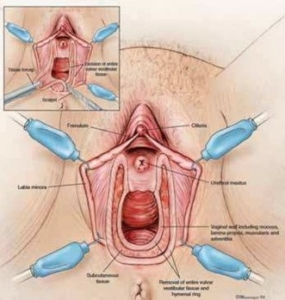
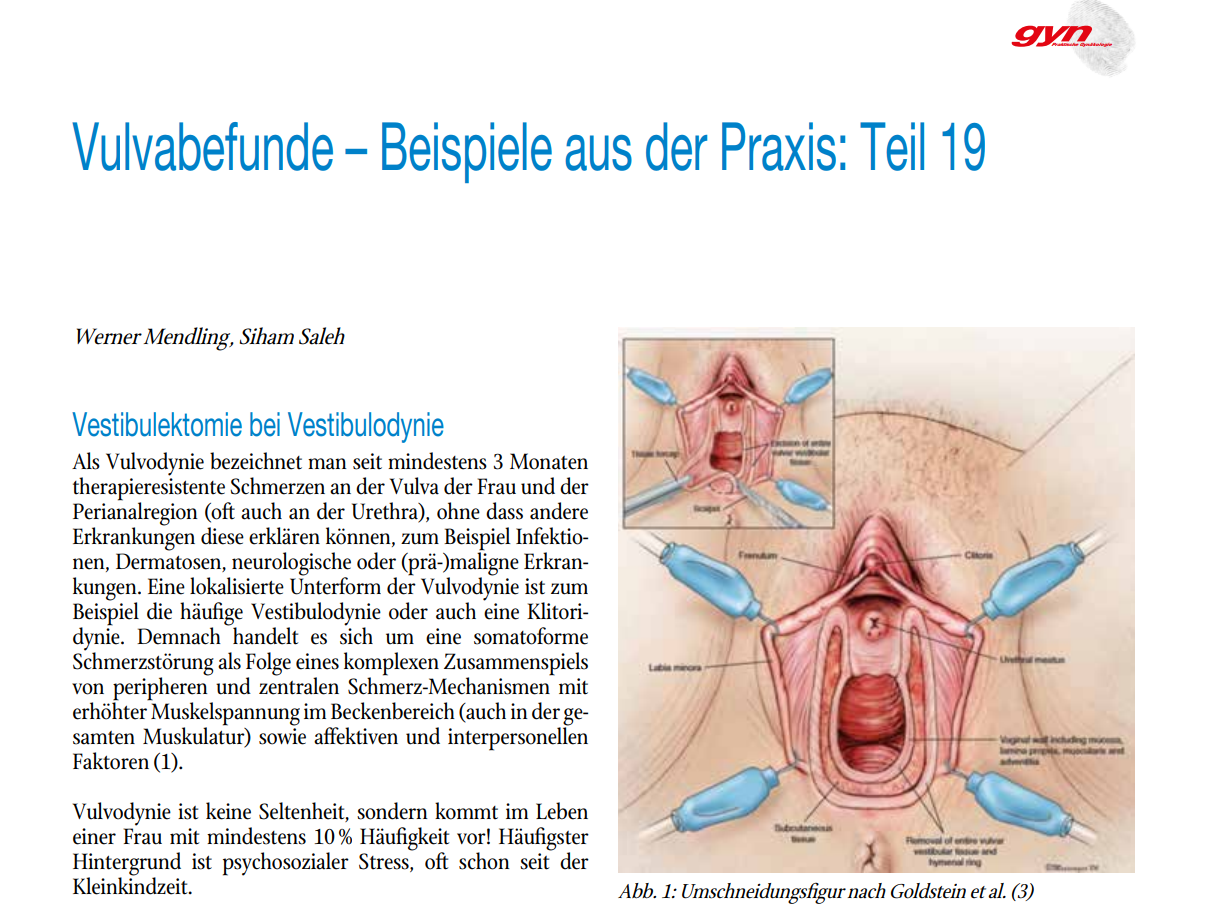
Abb. 1: Umschneidungsfigur nach Goldstein et al. (3)
Ärzten gestellt werden. International gibt es über die Opera- tionstechnik keine einheitliche standardisierte Übereinstim- mung. Es wurden mehrere Operationstechniken beschrieben (lokale Exzision, totale Vestibulektomie, Perineoplastik). Die wohl üblichste dieser Methoden ist die totale Vestibulekto- mie (3) (Abb. 1), die jedoch in modifizierten Formen je nach Ausdehnung und mit oder ohne Einbeziehung der paraure- thralen Region vorkommt.
Bei der Vestibulektomie wird der Schmerzbereich beim eigenen Vorgehen mit Wattestäbchen-Test (Q-Tip-Test) möglichst im Operationssaal bei noch wacher Patientin gemein- sam festgelegt, der Einschnitt wird seitlich entlang der Hart’schen Linie bis zum oberen Teil des Perineums durchgeführt und bezieht auch den immer ebenfalls schmerzenden Hymenalring ein (Abb. 2). Bei diesem Verfahren werden die Vestibularhaut, das Hymen mit angrenzendem Gewebe und kleine vestibuläre Drüsen oberflächlich entfernt. Dabei wer- den auch die Ausführungsgänge der Bartholin’schen Drüsen beiderseits durchtrennt, auf die keine besondere Rücksicht genommen werden muss. Die Vagina wird hinten etwas mo- bilisiert und nach kaudal verschoben, um den Defekt zu de- cken. Die Naht erfolgt ein- oder zweischichtig mit resorbier- baren 3–0- und 4–0-Fäden. In der eigenen Praxis wurde ein Mini-Drain für einen Tag gelegt, nachdem ein Kollege von einem großen Hämatom berichtet hatte. Das postoperative Spätergebnis ist hinsichtlich der Ästhetik immer gut (Abb. 3). Mögliche Komplikationen sind Blutverlust, postoperati- ves Hämatom, Wundinfektion mit Nahtdehiszenz, Granulationsgewebe, Bildung einer Bartholin’sche Zyste (Abb. 4 u. 5) und nicht gelinderte, anhaltende Schmerzen. Es ist wichtig, darüber aufzuklären. Die Ausführungsgänge der Bartholin’schen Drüsen befinden sich immer im Operationsfeld. In 2–9 % der Fälle kann es daher im Zeitraum der ersten 2 Jahre nach dem Eingriff zu einer Bildung von Bartholin’schen Retentionszysten kommen (2, 8).
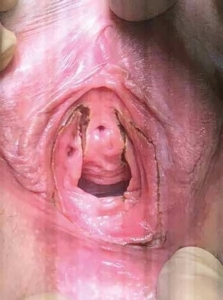
Abb. 2 Umschneidungsfigur intraoperativ (eigene Patientin)

Abb 3. Umschneidungsfigur nach Goldstein et al.
Die maximale Schmerzdauer beläuft sich nach Literaturangaben auf 72 Stunden und 1–3 Wochen nach der Operation können die Patientinnen die meisten Aktivitäten wieder auf- nehmen. Geschlechtsverkehr sollte erst nach der postoperativen Kontrolle der Wundheilung erfolgen.
Am wichtigsten ist aber die Frage der postoperativen Schmerzfreiheit, dem Ziel des Eingriffs. Wenn man vom Verständnis der Vulvodynie ausgeht, so muss angenommen wer- den, dass einerseits der psychosomatisch induzierte Schmerz nicht einfach wegoperiert werden kann und andererseits auch postoperativ im später verheilten Gewebe eine neue Vestibulodynie auftreten könnte. In der Schweiz wurde die
Vestibulektomie und seltene Vestibuloplastik mit kleinen Hauttransplantationslappen beschrieben. 90 % von 40 Frau- en aus den Jahren 1997–2002 und von 127 Frauen aus den Jahren 2003–2011 würden erneut einer Operation zustimmen (5). In Helsinki wurde im Zeitraum zwischen 1995 und 2007 eine standardisierte Analyse von 57 Patientinnen mit Vestibulodynie durchgeführt (9). Die mittlere Schmerzskala wurde vor der Operation mit 9 und nach der Operation mit 3 angegeben. Bei 35,2 % konnte eine vollständige Heilung (mittlerer Schmerzscore 0,5) erreicht werden. In 55,6 % der Fälle wurde der Schmerzscore mit 4,0 angegeben, was einer Linderung entspricht, während sich in 9,3 % der Fälle kein Behandlungserfolg einstellte und der Schmerzscore mit 10 angegeben wurde. Eine Bartholin’sche Zyste als Spätkomplikation trat bei 5,7 % (4/70) Patientinnen auf. Es wurden da- bei auch die konservative und die operative Therapie der Patientinnen verglichen. Dabei wurden 39 (75 %) von 52 Frau- en, die mindestens 12 Monate an Vestibulodynie litten und frustran konservativ behandelt worden waren, operiert und im Mittel nach 44 Monaten standardisiert untersucht und befragt. Zum Vergleich konnten nach 77 Monaten 27 Frauen kontrolliert werden, die dieselben Einschlusskriterien erfüll- ten und ausschließlich eine konservative Behandlung erfahren hatten. Im Vergleich der zwei Studiengruppen zeigte sich kein signifikant voneinander abweichender Behandlungserfolg.
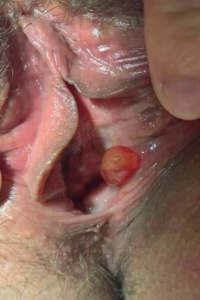
Abb. 4 Postoperativ entstandene Zyste durch Verschluss des Gangs der Bartholin’schen Drüse nach Vestibulektomie
Zusammenfassend betrachtet empfiehlt es sich daher, zu- nächst die konservativen Therapieoptionen umfangreich zu nutzen, und erst bei ausbleibendem Therapieerfolg eine Vestibulektomie zu erwägen. Der Eingriff gehört in die Hand von erfahrenen Vulvodynie-Experten! In der eigenen Sprechstun- de erfolgte sie in zirka 10 Jahren bei weit über 1.000 Frauen mit Vulvodynie nur in 64 Fällen. Sechs dieser Patientinnen (9,4 %) gaben an, dass eine Bartholin’sche (Retentions-) Zyste nach Abheilung der Wunde entstanden sei. Die Frage, ob die Zyste operativ eröffnet werden musste, wurde von keiner der Patientinnen beantwortet (7). Allerdings wurde eine Patien- tin mit solch einer Zyste vorstellig (Abb. 4) und das schmerz- lose Gebilde wurde in Lokalanästhesie problemlos eröffnet. Die kleine Zyste in Abbildung 5 stammt nicht aus dem eigenen Patientinnenkreis.
37 Patientinnen (57,8 %) gaben an, dass sie nach Abheilung der Operationswunde Geschlechtsverkehr ausüben können, eine schrieb zusätzlich »schmerzfrei«. 24 Patientinnen (37,5 %) verneinten diese Frage. 2 Frauen (3,1 %) machten keine Angaben. 12 Patientinnen (18,8 %) haben die Schmerz- stärke beim Geschlechtsverkehr mit einer 1, also minimal, bewertet. Eine Patientin (1,6 %) gab bei der Schmerzstärke die Zahl 2 an. 15 Patientinnen (23,4 %) bewerteten die Schmerzstärke beim Geschlechtsverkehr mit einer 3, 17 Patientinnen (23,6 %) nannten die Zahl 4, jeweils eine Patientin (1,6 %) bezifferte die Schmerzstärke mit 5 und 6, 8 Patientinnen (12,5 %) nannten die Zahl 7 und 3 Patientinnen (4,7 %) wählten die 8. Sechs Patientinnen (9,4 %) machten dazu keine Angaben.
Damit reduzierte sich der Anteil der Frauen, die aufgrund der Vulvodynie keinen Geschlechtsverkehr ausüben können, von 71,9 % auf 37,5 %. Obwohl damit der Anteil der Frauen, für die Geschlechtsverkehr möglich war, um mehr als das Dop- pelte stieg, bleibt der Eingriff für mehr als ein Drittel der Frauen aber erfolglos.
Die Dauer bis zum ersten Versuch des Geschlechtsverkehrs betrug in 48,4 % der Fälle 8–12 Wochen (7). Damit liegt die Dauer erwartungsgemäß leicht über der des postoperativen Wundschmerzes und der Arbeitsunfähigkeit, die überwiegend 6–8 Wochen anhielten (!) und spiegelt die über den Zeitraum der Erkrankung hinweg entwickelte Vorsicht und die ängstliche Erwartungshaltung wider.
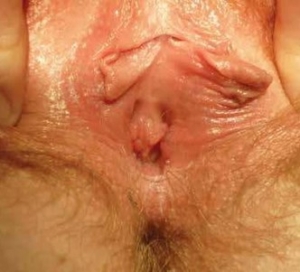
Abb. 5 Postoperativ entstandene winzige Zyste durch Verschluss der Bartholin’schen Drüse nach Vestibulektomie
Zusammenfassend ist die multimodale Therapie zu bevorzu- gen, die Vestibulektomie liefert keine besseren Ergebnisse, obwohl hier und da in der Literatur dieser Eindruck erweckt wird.
Anmerkung
Alle Patientinnen hatten vor der Fotografie schriftlich ihr Einverständnis zum Foto und einer möglichen Veröffentlichung gegeben.
Literatur
- Bergeron S, Reed BD, Wesselmann U, Bohm-Starke N (2020): Vulvody- Nat Rev Dis Primers 6 (1), 36
- David A, Bornstein J (2020): Evaluation of Long-Term Surgical Success and Satisfaction of Patients After J Low Genit Tract Dis 24 (4), 399–404
- Goldstein AT, Klingman D, Christopher K, Johnson C, Marinoff SC (2006): Surgical treatment of vulvar vestibulitis syndrome: outcome as- sessment derived from a postoperative J Sex Med 3 (5), 923–931
- Goldstein AT, Pukall CF, Brown C, Bergeron S, Stein A, Kellogg-Spadt S (2016): Vulvodynia: Assessment and J Sex Med 13 (4), 572–590
- Hohl M, Mehring G (2012): Schmerzhafte Vulva: Vulvodynie, Vestibuli- FHA (1/12), 4–16
- Mendling W (2019): Vulvodynie – eine diagnostische und therapeutische Gyn Prax 45/2, 277–288
- Saleh S (2023): Anamnestische und klinische Befunde von Frauen mit Vestibulodynie und Vergleich einer Therapie mit Baclofen-/Amitripty- lin-Creme oder einer Dissertationsvorhaben Charité (Betreuer: W. Mendling)
Anschrift für die Verfasser:
Prof. Dr. med. Werner Mendling Deutsches Zentrum für Infektionen in Gynäkologie und Geburtshilfe an der Landesfrauenklinik
HELIOS Universitätsklinikum Heusnerstraße 40
42283 Wuppertal
E-Mail prof@werner-mendling.de
- Tommola P, Unkila-Kallio L, Paavonen J (2010): Surgical treatment of vul- var vestibulitis: a Acta Obstet Gynecol Scand 89 (11), 1385–1395
- Tommola P, Unkila-Kallio L, Paavonen J (2011): Long-term follow up of posterior vestibulectomy for treating vulvar vestibulitis. Acta Obstet Gynecol Scand 90, 1225–1231